Scoliose
| Spécialité | Orthopédie |
|---|
| CISP-2 | L85 |
|---|---|
| CIM-10 | M41.0, Q67.5, Q76.3 |
| DiseasesDB | 26545 |
| MedlinePlus | 001241 |
| MeSH | D012600 |
La scoliose est une déviation sinueuse de la colonne vertébrale dans les trois plans de l'espace : inclinaison dans le plan frontal, rotation des vertèbres dans le plan horizontal et inversion des courbures dans le plan sagittal. Il ne faut pas confondre la scoliose avec l'attitude scoliotique qui est une déviation dans un seul plan de l'espace, réductible et temporaire. La scoliose est une déformation permanente et irréductible. Une déviation du rachis est considérée comme une scoliose quand l'angulation est égale ou supérieure à 10 degrés.
Épidémiologie
[modifier | modifier le code]- Environ 4 % des enfants ont un certain degré de rotation de la colonne vertébrale, la plupart ne nécessitant aucune prise en charge[1].
- 4 % de la population présente une scoliose d'angulation supérieure à 10°.
- 0,4 % de la population présente une scoliose supérieure à 20° et peut justifier d'un traitement orthopédique conservateur.
- 0,2 % de la population présente une scoliose supérieure à 30°.
- 70 % des scolioses de plus de 20° concerne les filles.
La fréquence de la scoliose est multipliée par 10 lorsque l'un des parents au premier degré présente une scoliose.
Chez l'adulte, la fréquence de la scoliose est plus importante que chez l'enfant et l'adolescent. Elle concerne 6 % de la population à 40 ans, 10 % à 65 ans et 50% à 90 ans. Les scolioses de l'adulte sont dans la majorité des cas des scolioses de l'enfance ou de l'adolescence qui vieillissent (scolioses vieillissantes). Dans 10% des cas, ce sont des scolioses apparues à l'âge adulte (scolioses de novo), généralement chez la femme post-ménopausée. Ces scolioses sont provoquées par la dégénérescence du rachis liée à l'âge.
Il est intéressant de noter que l'ensemble de la population présente une vraie scoliose (avec gibbosité). Cependant, cette déformation reste dans la majorité des cas à l'état endémique et discret, c'est-à-dire inférieure à 10 degrés d'angulation. En effet, durant la poussée de croissance pubertaire, le rachis se déforme souvent de façon naturelle sous l'excès de tonus des chaines musculaires. Quand cette déformation atteint une certaine importance, on parle de scoliose idiopathique.
La scoliose structurale idiopathique se développe habituellement après la petite enfance, avant la puberté et pendant la croissance pubertaire. Elle atteint en majorité la population féminine (une fois et demi à deux fois plus que chez le garçon), et, généralement, les filles présentent des scolioses plus graves que les garçons. La courbe scoliotique tend à s'aggraver avec le temps. Ce degré de progression est variable selon les individus mais semble plus important dans les cas de scolioses dorsales, lorsque la courbure initiale est déjà importante, ou lorsque le patient n'est pas encore mature[1].
Causes
[modifier | modifier le code]Il semble que la scoliose ait des origines diverses : génétiques, neurologiques, biomécaniques, environnementales, mais pas posturales. En effet, une scoliose n'est jamais le fruit d'une négligence, ni d'une mauvaise posture. Il s'agit d'un trouble de croissance de la colonne vertébrale et son profil évolutif n’est pas modifié par des mauvaises postures, la pratique ou la non pratique de sport.
Il existe trois types de scoliose : congénitale (secondaire à une malformation vertébrale), syndromique (secondaire à une maladie neuro-musculaire, comme une neurofibromatose, une maladie de Marfan, un syndrome d'Ehlers-Danlos) et idiopathique, la plus fréquente, sans cause retrouvée[2].
Il existe une participation génétique[3], les principaux gènes responsables étant le TBX6[4] ou le POC5[5].
Résultant d'autres conditions
[modifier | modifier le code]La scoliose secondaire due à des conditions neuropathiques et myopathiques peut entraîner une perte de soutien musculaire pour la colonne vertébrale, de sorte que celle-ci est tirée dans des directions anormales. Certaines conditions pouvant entraîner une scoliose secondaire comprennent la dystrophie musculaire, l'amyotrophie spinale, la poliomyélite, la paralysie cérébrale, les traumatismes de la moelle épinière et la myotonie[6],[7]. La scoliose se manifeste souvent, ou s'aggrave, pendant la poussée de croissance de l'adolescent et est plus fréquemment diagnostiquée chez les filles que chez les garçons[8].
La scoliose associée à des syndromes connus est souvent sous-classifiée en "scoliose syndromique"[9]. La scoliose peut être associée à le syndrome de la bande amniotique[10], la malformation d'Arnold-Chiari[11], la maladie de Charcot-Marie-Tooth[12], la paralysie cérébrale[13], la hernie diaphragmatique congénitale[14], les troubles du tissu conjonctif[15], la dystrophie musculaire[16], la dysautonomie familiale[17], le syndrome de CHARGE[18], le syndrome d'Ehlers-Danlos[15] (hyperflexibilité, syndrome du "bébé mou" et autres variantes de la condition), le syndrome X fragile[19],[20], lataxie de Friedreich[21], hémihypertrophie[22], le syndrome de Loeys-Dietz[23], syndrome de Marfan[15], syndrome de l'ongle-patella[24], la neurofibromatose[25], ostéogenèse imparfaite[26], syndrome de Prader-Willi[27], syndrome de Protée[28], spina bifida[29], la amyotrophie musculaire spinale[30], la syringomyélie[31], et le pectus carinatum[32].
Une autre forme de scoliose secondaire est la scoliose dégénérative, également appelée scoliose de novo, qui se développe plus tard dans la vie en raison de modifications dégénératives (pouvant ou non être associées au vieillissement). Il s'agit d'un type de déformation qui débute et progresse en raison de l'effondrement de la colonne vertébrale de manière asymétrique. Au fur et à mesure que les os commencent à s'affaiblir et que les ligaments et les disques situés dans la colonne vertébrale s'usent en raison de changements liés à l'âge, la colonne vertébrale commence à se courber[33].
Diagnostic différentiel
[modifier | modifier le code]La scoliose est dite « vraie » (ou structurale) quand une rotation est associée à la déviation latérale. Ce cas concerne une certaine proportion de la population générale (environ 4 personnes sur 100).
La grande majorité des scolioses de l'enfance sont « idiopathiques », ce qui signifie que leur origine est inconnue, à la différence des scolioses secondaires à une anomalie neuromusculaire, une tumeur, un traumatisme ou une malformation vertébrale. La scoliose idiopathique est à différencier aussi de l'attitude scoliotique, ou scoliose posturale, qui ne comporte pas de rotation des corps vertébraux et qui se corrige en position couchée. Dans la population, la majorité des scolioses sont modérées (inférieures à 30 degrés). Les scolioses sévères ne concernent qu'un faible pourcentage de la population.
Évaluation
[modifier | modifier le code]Examen clinique
[modifier | modifier le code]Il doit être fait chez un patient dénudé (en sous-vêtement) et debout. Toute asymétrie de longueur des membres inférieurs, visualisée en particulier par une asymétrie de niveau des crêtes iliaques, doit être compensée. Les déformations de la colonne vertébrale peuvent être notées et une déviation latérale peut être quantifiée par rapport à une verticale (fil à plomb dont l'extrémité supérieure est située sur la base du cou (septième vertèbre cervicale). Le niveau d’ascension d'un hémithorax par rapport à l'autre est mesuré sur le patient penché en avant (test d'antéflexion Adams)[34].
L'examen doit être complété par un examen neurologique et cutané à la recherche des rares causes secondaires de scolioses.
De façon plus claire, l'examen clinique vise surtout à apprécier une gibbosité ou un bourrelet lombaire. Cette recherche s'effectue lorsque le patient est penché en avant, mains et pieds joints. La gibbosité définit la scoliose, elle traduit la rotation vertébrale. Elle se manifeste par une déformation des côtes dans la région dorsale (gibbosité) et par une saillie para-spinale dans la région lombaire (bourrelet lombaire). En outre, un côté du tronc est plus proéminent que l'autre.
Radiologie
[modifier | modifier le code]
Les clichés nécessaires sont une radiographie du rachis dorso-lombaire de face et de profil, fait chez un patient debout, avec compensation préalable d'une asymétrie de longueur des membres inférieurs[2].
Le principal critère d'évaluation de la scoliose est l'« angle de Cobb », qui se mesure sur une radiographie du rachis de face. C'est l'angle formé à partir de l'intersection de deux droites tangentielles l'une au plateau supérieur de la vertèbre limite supérieure, l'autre au plateau inférieur de la vertèbre limite inférieure. Les conventions médicales veulent qu'un angle inférieur à 10 degrés ne soit pas considéré comme une scoliose à part entière[35]. On peut classer les courbures scoliotiques en fonction de leur importance :
- courbes inférieures à 20 degrés : scolioses bénignes (aucun traitement requis, sauf une surveillance radiologique en période de croissance) ;
- courbes comprises entre 20 et 30 degrés : scolioses moyennes
- courbes supérieures à 30 degrés : scolioses réputées d’emblée évolutives en période de croissance et susceptibles de s’aggraver à l’âge adulte.
Il existe quatre types principaux de scoliose :
- thoracique (dorsale)
- thoraco-lombaire (dorso-lombaire)
- lombaire
- double
Cette anomalie peut apparaître à des âges différents. On dénombre quatre stades différents d'apparition de la scoliose :
- la scoliose infantile : avant 3 ans. Près de 100 % auront un angle supérieur à 100°.
- la scoliose juvénile :
- de 3 à 7 ans,
- de 7 à 11 ans,
- de 11 ans aux premières règles,
50 % auront un angle entre 50 et 100°.
- scolioses de l’adolescence : après les premières règles. 95 % auront un angle inférieur à 50°.
- scolioses dégénératives : apparaissant à l'âge adulte sur un rachis initialement sain.
Dans tous les cas, la radiographie permet d'évaluer l'âge squelettique (signe de Risser[36] basé sur l'apparence des apophyses iliaques), car il constitue un indice des potentialités évolutives de la scoliose[2].
L'EOS, permet de suivre les scolioses d'adolescents en diminuant considérablement l’irradiation par rapport à de la radiologie conventionnelle[37].
Histoire naturelle
[modifier | modifier le code]L'évolution de la scoliose est maximale lors de la poussée de croissance de l'adolescence[2] et elle cesse, en pratique, à l'âge adulte.
Les conséquences à long terme des scolioses idiopathiques sont :
- la gêne respiratoire, avec diminution de la capacité vitale (CV), du VEMS. La diminution de la CV est sévère lorsque la scoliose dorsale dépasse 90° ;
- les douleurs rachidiennes plus fréquentes que par rapport à un groupe témoin[38], même si cela n'est pas retrouvé constamment[39] ;
- la vie quotidienne peut être perturbée, plutôt pendant les périodes de douleurs rachidiennes aiguës ;
- la scoliose peut provoquer, lorsqu'elle est importante, un retentissement psychologique[39] en raison de l'atteinte de l'image corporelle.
Les douleurs rachidiennes et les troubles respiratoires sont d'autant plus importants que l'angle de Cobb est grand. Néanmoins, les scolioses dites « mineures » (inférieures à 30 degrés) ne causent généralement pas de douleurs, surtout si un entretien et un soin du dos est présent.
Non opérée, la scoliose idiopathique a un retentissement variable sur la qualité de vie, en fonction de sa sévérité.
Lorsque l'angle de Cobb est inférieur à 30° en fin de croissance, il est rare qu'elle s'aggrave plus tard[40]. Lorsqu'il est supérieur à 50°, les troubles respiratoires sont d'autant plus importants que cet angle est élevé.
L’évolution d’une scoliose chez l’adulte est extrêmement variable dans le temps et dans l’intensité. La plupart des scolioses restent stables. L’évolution est conditionnée par la résistance osseuse et par la résistance des disques intervertébraux. Ces résistances sont déterminées en grande partie génétiquement. Les scolioses les plus évolutives à l’âge adulte sont les formes lombaires supérieures à 30 degrés et les formes dorsales supérieures à 50 degrés. Toutefois, cette règle ne peut être appliquée individuellement. Une scoliose de l’adulte peut rester stable ou évoluer de façon linéaire (tout au long de la vie), affine (par périodes) ou chaotique (certaines scolioses lombaires évoluent fortement à l’âge adulte, en particulier autour de la cinquantaine).
Traitements
[modifier | modifier le code]
Les traitements non chirurgicaux visent à limiter la progression naturelle des scolioses, notamment vers les formes graves, et à réduire le risque de complications respiratoires et douloureuses. Le traitement chirurgical peut, lui, tendre à la réduction de la courbure.
La prise en charge d'une scoliose fait appel à plusieurs spécialités médicales dans le but de limiter l’aggravation de la déformation de la colonne vertébrale. On emploie la kinésithérapie[41], le port du corset et la chirurgie en dernier recours. Cette dernière est réservée actuellement aux scolioses importantes.
Dans certains cas, uniquement durant l'enfance, il arrive qu'une légère scoliose disparaisse spontanément. Il est également possible, toujours chez l'enfant, de corriger totalement une scoliose par le biais d'un traitement orthopédique. On peut alors parler de « guérison de scoliose ». Cela s'explique par le fait que, durant l'enfance, le squelette possède un potentiel de croissance et de flexibilité unique, qui ne se retrouve plus à l'adolescence. Néanmoins, ces cas ne sont pas fréquents ; et une scoliose débutant dans l'enfance a toutes les chances de devenir sévère par la suite ; d'où l'intérêt d'un dépistage précoce et d'un suivi régulier.
Les indications sont variables suivant le degré de courbure et le pays : les États-Unis sont plutôt attentistes pour la scoliose modérée ou proposent un corset. En Europe, une rééducation est volontiers préconisée à un stade précoce[1]. Il n'existe pas de preuve de la supériorité d'une attitude par rapport à l'autre.
Corset
[modifier | modifier le code]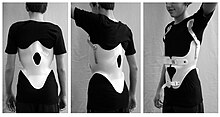
Le principe du corset orthopédique est de contraindre la croissance du rachis « dans le bon sens ». Il doit être porté plusieurs années et idéalement jour et nuit et son acceptation n'est pas toujours évidente. Son efficacité est démontrée dans le ralentissement de l'évolution de la déformation scoliotique, par rapport à une attitude attentiste seule[42] ou une kinésithérapie par stimulation électrique musculaire. Elle est d'autant plus efficace que le port est prolongé durant les 24 heures[43]. Elle ne parvient pas toujours à éviter la chirurgie[44]. Le corset ne permet pas de guérir la scoliose (sauf dans certains cas chez l'enfant jeune ou très jeune), mais de stopper ou de ralentir son évolution. Parfois, il peut corriger partiellement la déformation.
Chirurgie
[modifier | modifier le code]L'indication concerne environ 10 % des scolioses idiopathiques du sujet jeune[2] et concerne les scolioses importantes, avec un angle de Cobb dépassant les 50°. La technique consiste en la mise en place de deux longues tiges métalliques vissées dans les vertèbres, permettant le redressement de la colonne vertébrale, notamment avec la technique et le matériel de 3e génération proposés par Cotrel et Dubousset[45]. Les complications sont essentiellement locales mais il peut exister des étirements ou compressions de racines nerveuses dans moins d'un pour cent des interventions[46].
À l'issue de l'intervention (qui peut dans certains cas corriger totalement la scoliose), le rachis est bloqué de manière définitive. Les vertèbres libres de greffe devant travailler davantage pour « compenser » l'immobilisation du reste de la colonne, des douleurs dans le dos peuvent apparaître de façon imprévisible et à tout âge. Le rachis étant un flexible conçu pour bouger - et non être bloqué, on considère que l'opération ne règle pas entièrement le problème : on supprime un défaut (la courbure) pour en créer un nouveau : la rigidité du dos liée à l'opération
Notes et références
[modifier | modifier le code]- (en) Weinstein SL, Dolan LA, CY Cheng J, Danielsson A, Morcuende JA. « Adolescent idiopathic scoliosis » Lancet 2008;371:1527-37.
- Altaf F, Gibson A, Dannawi Z, Noordeen H, Adolescent idiopathic scoliosis, BMJ, 2013;346:f2508
- (en) Axenovich TI, Zaidman AM, Zorkoltseva IV, Tregubova IL, Borodin PM, « Segregation analysis of idiopathic scoliosis: demonstration of a major gene effect » Am J Med Genet. 1999;86:389-94.
- Wu N, Ming X, Xiao J et al. TBX6 null variants and a common hypomorphic allele in congenital scoliosis, N Engl J Med, 2015;372:341-350
- Patten SA, Margaritte-Jeannin P, Bernard JC et al. Functional variants of POC5 identified in patients with idiopathic scoliosis, J Clin Invest, 2015;125:1124–1128
- Trontelj JV, Pecak F, Dimitrijević MR, « Segmental neurophysiological mechanisms in scoliosis », The Journal of Bone and Joint Surgery. British Volume, vol. 61-B, no 3, , p. 310–313 (PMID 479254, DOI 10.1302/0301-620x.61b3.479254
 )
)
- POSNA. (2014). Scoliose neuromusculaire. The Pediatric Orthopaedic Society of North America. « Scoliose neuromusculaire - POSNA » [archive du ] (consulté le )
- Trobisch P, Suess O, Schwab F, « Scoliose idiopathique », Deutsches Ärzteblatt International, vol. 107, no 49, , p. 875–83; quiz 884 (PMID 21191550, PMCID 3011182, DOI 10.3238/arztebl.2010.0875)
- Chung AS, Renfree S, Lockwood DB, Karlen J, Belthur M, « Scoliose syndromique : tendances nationales en matière de prise en charge chirurgicale et de résultats hospitaliers pour les patients hospitalisés : une analyse sur 12 ans », Spine, vol. 44, no 22, , p. 1564–1570 (PMID 31689252, DOI 10.1097/BRS.0000000000003134, S2CID 201175687)
- Jovan Komazec et Aleksandra Matic, « Syndrome de la bande amniotique », Acta Medica Medianae, vol. 48, no 2, , p. 44–48 (lire en ligne, consulté le )
- « Malformation d'Arnold-Chiari », sur mayoclinic.org, Mayo Clinic (consulté le )
- Chiara Marchesi et Davide Pareyson, « Diagnostic, histoire naturelle et prise en charge de la maladie de Charcot-Marie-Tooth », The Lancet Neurology, vol. 8, no 7, , p. 654–667 (PMID 19539237, DOI 10.1016/S1474-4422(09)70110-3, S2CID 665324, lire en ligne, consulté le )
- Karen W. Krigger, « Paralysie cérébrale : un aperçu », American Family Physician, vol. 73, no 1, , p. 91–100 (PMID 16417071, lire en ligne, consulté le )
- Praveen Kumar Chandraekharan, Satyan Lakshminrusimha, Rajeshwari Madappa, Munmun Rawat et David H. Rothstein, « Hernie diaphragmatique congénitale - une revue », Maternal Health, Neonatology and Perinatology, vol. 3, , p. 6 (PMID 28331629, PMCID 5356475, DOI 10.1186/s40748-017-0045-1)
- M. Timothy Hresko, « Scoliose idiopathique chez les adolescents », The New England Journal of Medicine, vol. 368, no 9, , p. 834–841 (PMID 23445094, DOI 10.1056/NEJMcp1209063, lire en ligne, consulté le )
- Annemieke Aartsma-Ra, Dongsheng Duan, Nathalie Goemans, Eugenio Mercuri et Shin'ichi Takeda, « Dystrophie musculaire de Duchenne », Nature Reviews Disease Primers, vol. 7, (lire en ligne)
- Cristina Fuente-Mora, Horacio Kauffman, Carlos Mendoza-Santiesteban, Lucy Norcliffe-Kauffman, Jose-Alberto Palma et Leila Percival, « Traitements actuels dans la dysautonomie familiale », Expert Opinion on Pharmacotherapy, vol. 15, no 18, , p. 2653–2671 (PMID 25323828, PMCID 4236240, DOI 10.1517/14656566.2014.970530, lire en ligne, consulté le )
- Kim D Blake et Chitra Prasad, « Syndrome de CHARGE », Orphanet Journal of Rare Diseases, vol. 1, , p. 34 (PMID 16959034, PMCID 1586184, DOI 10.1186/1750-1172-1-34)
- « Syndrome X fragile » [archive du ], Department for Work and Pensions, UK (consulté le )
- Davids JR, Hagerman RJ, Eilert RE, « Aspects orthopédiques du syndrome X fragile », The Journal of Bone and Joint Surgery. American Volume, vol. 72, no 6, , p. 889–896 (PMID 2195034, DOI 10.2106/00004623-199072060-00015)
- Martin B Delatycki, Susan M Forrest et Robert Williamson, « Ataxie de Friedreich : un aperçu », Journal of Medical Genetics, vol. 37, no 1, , p. 1–8 (PMID 10633128, PMCID 1734457, DOI 10.1136/jmg.37.1.1, lire en ligne, consulté le )
- Ujash Sheth, « Hémihypertrophie », sur www.orthobullets.com, OrthoBullets, (consulté le )
- James H. Black, Sarah Bowdin, Harry C. Dietz, Ismail El-Hamamsy, Pamela A. Frischmeyer-Guerrerio, Anthony L. Guerrerio, Bart Loeys, Gretchen MacCarrick et Paul D Sponseller, « Syndrome de Loeys-Dietz : un guide pour le diagnostic et la prise en charge », Genetics in Medicine, vol. 16, no 8, , p. 576–587 (PMID 24577266, PMCID 4131122, DOI 10.1038/gim.2014.11)
- G Fryer, A Green, I McIntosh, R Mountford et E Sweeney, « Syndrome de l'ongle-patella : une revue du phénotype aidée par la biologie du développement », Journal of Medical Genetics, vol. 40, no 3, , p. 153–162 (PMID 12624132, PMCID 1735400, DOI 10.1136/jmg.40.3.153, lire en ligne, consulté le )
- Kevin P. Boyd, Bruce R. Korf et Amy Theos, « Neurofibromatose de type 1 », Journal of the American Academy of Dermatology, vol. 61, no 1, , p. 1–16 (PMID 19539839, PMCID 2716546, DOI 10.1016/j.jaad.2008.12.051)
- Francis H Glorieux et Frank Rauch, « Ostéogenèse imparfaite », The Lancet, vol. 363, no 9418, , p. 1377–1385 (PMID 15110498, DOI 10.1016/S0140-6736(04)16051-0, S2CID 24081895, lire en ligne, consulté le )
- Suzanne B. Cassidy, Daniel J. Driscoll, Jennifer L. Miller et Stuart Schwartz, « Syndrome de Prader-Willi », Genetics in Medicine, vol. 14, no 1, , p. 10–26 (PMID 22237428, DOI 10.1038/gim.0b013e31822bead0, S2CID 19992, lire en ligne, consulté le )
- Leslie G. Biesecker, Peter L. Choyke, Carlos A. Jamis-Dow et Joyce Turner, « Manifestations radiologiques du syndrome de Protée », RadioGraphics, vol. 24, no 4, , p. 1051–1068 (PMID 15256628, DOI 10.1148/rg.244035726, lire en ligne, consulté le )
- N Scott Adzick, Jeanne Melchionne, Laura E Mitchell, Patrick S Pasquariello, Leslie N Sutton et Alexander S Whitehead, « Spina bifida », The Lancet, vol. 364, no 9448, , p. 1885–1895 (PMID 15555669, DOI 10.1016/S0140-6736(04)17445-X, S2CID 37770338, lire en ligne, consulté le )
- Mitchell R Lunn et Ching H Wang, « Amyotrophie musculaire spinale », The Lancet, vol. 371, no 9630, , p. 2120–2133 (PMID 18572081, DOI 10.1016/S0140-6736(08)60921-6, S2CID 11023418, lire en ligne, consulté le )
- W. Peter Vandertop, « Syringomyélie », Neuropediatrics, vol. 45, no 1, , p. 003–009 (PMID 24272770, DOI 10.1055/s-0033-1361921, S2CID 256730957, lire en ligne, consulté le )
- Thomas J. Desmarais et Martin S. Keller, « Pectus carinatum », Current Opinion in Pediatrics, vol. 25, no 3, , p. 375–381 (PMID 23657247, DOI 10.1097/MOP.0b013e3283604088, S2CID 46604820, lire en ligne, consulté le )
- Adams MA, Dolan P, « Scoliose dégénérative : mécanismes et évolution », European Spine Journal, vol. 19, no 5, , p. 677–680 (PMID 20127480, DOI 10.1007/s00586-010-1292-9, S2CID 29990827)
- Fairbank MJ, Historical perspective: William Adams, the forward bending test, and the spine of Gideon Algernon, Spine, 2004;29:1953-5
- (en) Hresko MT. « Clinical Practice. Idiopathic scoliosis in adolescents » N Engl J Med. 2013;368:834-41.
- Risser JC. « The iliac apophysis: an invaluable sign in the management of scoliosis » Clin Orthop. 1958;11:111-20.
- Infos Orthopédie Pro, « ÉLISE ET L'EOS », (consulté le )
- (en) Weinstein SL, Dolan LA, Spratt KF, Peterson KK, Spoonamore MJ, Ponseti IV. « Health and function of patients with untreated idiopathic scoliosis: a 50-year natural history study » JAMA 2003;289:559-67.
- (en) Ascani E, Bartolozzi P, Logroscino CA et al. « Natural history of untreated idiopathic scoliosis after skeletal maturity. Symposium on epidemiology, natural history and non-operative treatment of idiopathic scoliosis » Spine 1986;11:784-789.
- (en) Weinstein SL, Ponseti IV, « Curve progression in idiopathic scoliosis » J Bone Joint Surg Am. 1983;65:447-55.
- Anne-Violette Bruyneel, « Approche rééducative de la scoliose idiopathique de l’adolescence en cabinet libéral », Kinésithérapie, la Revue, vol. 18, no 194, , p. 37 (ISSN 1779-0123, DOI 10.1016/j.kine.2017.11.085, lire en ligne, consulté le )
- (en) Weinstein SL, Dolan LA, Wright JG, Dobbs MB. « Effects of bracing in adolescents with idiopathic scoliosis » N Engl J Med. 2013; 369:1512-21.
- (en) Rowe DE, Bernstein SM, Riddick MF, Adler F, Emans JB, Gardner-Bonneau D. « A meta-analysis of the efficacy of nonoperative treatments for idiopathic scoliosis » J Bone Joint Surg Am. 1997;79:664-74.
- (en) Noonan KJ, Weinstein SL, Jacobson WC, Dolan LA. « Use of the Milwaukee brace for progressive idiopathic scoliosis » J Bone Joint Surg Am. 1996;78:557-67.
- (en) Piazzolla A, Solarino G, De Giorgi S, Mori CM, Moretti L, De Giorgi G, « Cotrel-Dubousset instrumentation in neuromuscular scoliosis », Eur Spine J, vol. 20, no Suppl 1, , S75-84. (PMID 21404030, PMCID PMC3087033, DOI 10.1007/s00586-011-1758-x)
- (en) Diab M, Smith AR, Kuklo TR, Spinal Deformity Study Group. « Neural complications in the surgical treatment of adolescent idiopathic scoliosis » Spine 2007;32:2759-63.
Voir aussi
[modifier | modifier le code]Articles connexes
[modifier | modifier le code]Liens externes
[modifier | modifier le code]
- Ressources relatives à la santé :
- Notices dans des dictionnaires ou encyclopédies généralistes :
- Fondation Yves Cotrel
- Association scoliose et Partage

