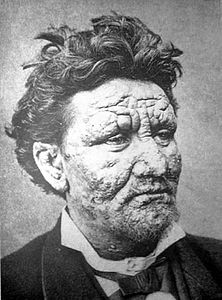
Lebbra
La lebbra o malattia di Hansen (questa seconda è l'unica definizione utilizzata legalmente dagli enti pubblici e statali italiani[1]) è una malattia infettiva granulomatosa e cronica, causata dal batterio Mycobacterium leprae, che colpisce la pelle e i nervi periferici in vari modi e gradi, anche molto invalidanti. Un tempo molto pericolosa, in era moderna si è riusciti a curarla meglio che in passato. Le dizioni "morbo di Hansen" o "Hanseniasi" vengono oggi privilegiate per evitare lo stigma che la parola "lebbra" ancora reca con sé nell'opinione comune.
| Lebbra | |
|---|---|
 | |
| Malattia rara | |
| Cod. esenz. SSN | RA0010 |
| Specialità | infettivologia |
| Eziologia | Mycobacterium leprae e Mycobacterium lepromatosis |
| Classificazione e risorse esterne (EN) | |
| OMIM | 607572, 609888 e 613407 |
| MeSH | D007918 |
| MedlinePlus | 001347 |
| eMedicine | 220455, 1104977 e 1165419 |
| Sinonimi | |
| Malattia di Hansen | |
| Eponimi | |
| Gerhard Armauer Hansen | |
Storia
modificaLa parola lebbra deriva dal greco Λέπρα (lepra), che significa "squamoso".[2]
Non si conosce con certezza l'epoca della comparsa di questa malattia ma si pensa che abbia avuto origine in India o in Africa,[3] anche se più recenti studi propendono per indicazioni diverse[4]. I più antichi resti umani con segni indubbi di lebbra risalgono al II millennio a.C. e sono stati ritrovati nei siti archeologici di Balathal in India e Harappa in Pakistan.[5] La lebbra fu descritta anche nell'antica Roma dagli autori Aulo Cornelio Celso (25 a.C.- 45 d.C.) e Plinio il Vecchio (23–79 d.C.).[6] Intorno al 400 a.C. la lebbra fece la sua comparsa in Cina, il libro Feng zhen shi, scritto tra il 266 e il 246 a.C., è il primo testo cinese che descrive i sintomi della lebbra, definita sotto la parola generica li癘 (per i disturbi della pelle).[6]
Nei tempi antichi, il termine lebbra era utilizzato per qualsiasi malattia che colpisse in modo particolare la pelle. È possibile che quella che nell'Antico Testamento, nel Levitico, è chiamata lebbra (in ebraico "Tzaraath"), non sia la malattia che noi conosciamo.[7][8]
La prima descrizione completa e più vicina alla nostra nozione di lebbra viene dall'India e risale al VII secolo dell'era cristiana. Nel XIII secolo si ebbe la maggiore diffusione della lebbra in Europa; introdotta probabilmente dall’Oriente a seguito delle Crociate, diventò endemica. Trattandosi di malattia infettiva, nel Medioevo, in Europa e in altre parti del mondo, i lebbrosi erano costretti a vivere nei lebbrosari al di fuori delle città. Ci si è chiesti se si trattò di una vera epidemia, o piuttosto di un accanimento frenetico, per cui varie patologie dermatologiche venivano catalogate sotto un’unica etichetta[9]. La lebbra non è una malattia facilmente trasmissibile, per cui è difficile capire come si siano potuti sviluppare così tanti casi: in Europa si arrivò a contare fino a 19 mila lebbrosari. I lebbrosi, a causa del loro aspetto (le lesioni esteriori erano anche ritenute segni di impurità dell’anima) e della paura di contagio, furono oggetto di persecuzioni e discriminazioni. Un noto episodio fu la “congiura dei lebbrosi” del 1321: sospettati di avvelenare i pozzi, migliaia furono mandati al rogo su ordine di Filippo V.
Nel 1953 Vilh Möller-Christensen trovò nel cimitero di un antico lebbrosario medievale della Danimarca numerosi scheletri che presentavano le tipiche alterazioni ossee della lebbra in stadio avanzato.
L'endemia di lebbra in Europa si ridusse dal XV secolo, anche se nel XVI secolo venne esportata nell'America Latina, prima dai conquistatori spagnoli e portoghesi, poi dai mercanti di schiavi africani.
Nel 1847 i dermatologi norvegesi Danielsen e Boeck offrirono la prima descrizione clinica di lebbra tubercoloide. Nel 1852 in Messico Rafael Lucio e Ignacio Alvarado descrissero clinicamente la lebbra lepromatosa diffusa, poi riconosciuta come forma lebbrosa da Fernando Latapì nel 1936. Nel 1863 Rudolph Virchow descrisse per primo il reperto istopatologico della lebbra lepromatosa.
Fino al XIX secolo si credeva che fosse una malattia ereditaria. Il Mycobacterium leprae fu scoperto da Gerhard Armauer Hansen in Norvegia nel 1868, rendendolo il primo batterio ad essere identificato come causa di malattia nell'uomo.[10]
Nel 1919 il medico giapponese Kensuke Mitsuda descrisse l'intradermoreazione alla lepromina.
Nel 1959, Piero Sensi e Maria Teresa Timbal scoprirono le rifamicine e, da queste, nel 1969 svilupparono la rifampicina, antibiotico attivo contro le micobatteriosi.
Eziologia
modificaL'agente eziologico è Mycobacterium leprae o bacillo di Hansen (BH), bacillo alcol-acido resistente (si colora col metodo di Ziehl-Neelsen), molto simile al Mycobacterium tuberculosis o bacillo di Koch (BK), intracellulare obbligato, poco patogeno ma molto immunogeno. È difficile stabilirne la contagiosità perché è difficile diagnosticare i quadri asintomatici. Il BH si moltiplica molto lentamente e raddoppia in 18-42 giorni, molto meglio nelle parti più fredde del corpo (la pelle, le orecchie, le vie respiratorie superiori, la camera anteriore dell'occhio, i nervi periferici, i testicoli). Il BH non è in grado di crescere in terreni di coltura artificiali.
Epidemiologia
modificaLa stima del numero dei casi di lebbra attualmente nel mondo è difficile. Secondo l'OMS negli anni 1980 erano circa 12 milioni e negli anni 1990 sarebbero scesi drasticamente a 2,5 milioni circa, fino a raggiungere i 249.000 nuovi casi accertati annui nel 2008.[11] Nel 2000, l'OMS ha definito come aree di endemia per la lebbra 91 nazioni. Le maggiori prevalenze si hanno in India, Africa sub-Sahariana e Sud America. La lebbra è ancora presente nel Sudest Asiatico, nelle Filippine, in Malaysia, nel Sud della Cina e nelle Isole del Pacifico. In Italia sono stati presenti fino a un recente passato alcuni focolai endemici molto limitati[12], ma attualmente la maggior parte dei casi italiani è di importazione. Circa un terzo dei pazienti lebbrosi è inabile a causa degli esiti invalidanti della malattia. Sembra che gli individui più suscettibili alla lebbra siano i caucasici, seguiti da asiatici, indiani e africani. Nelle aree endemiche il 20%-30% dei casi di malattia sono pediatrici, ma anche se non trattati non tutti cronicizzano. In Asia le forme lepromatose sommano il 50% dei casi e solo il 10% in Africa.
Modalità di trasmissione
modificaL'esatto meccanismo di trasmissione del BH non è ancora del tutto chiaro. Il bacillo è stato trovato in molte varietà di insetti, ma non è mai stata dimostrata la trasmissione vettoriale. Si è ipotizzata una trasmissione per contatto cutaneo e per iniezione con aghi contaminati. Il bacillo viene certamente trasmesso attraverso un contatto stretto e prolungato con pazienti bacilliferi non trattati, che eliminano bacilli dalle mucose delle vie respiratorie superiori. Già dopo la prima dose di rifampicina la carica infettante viene ridotta del 99,99%, sicché i pazienti trattati non sono contagiosi. Benché si possano trovare BH nel latte materno e nella placenta, la lebbra colpisce raramente i bimbi piccoli. La specie di armadillo Dasypus novemcinctus può essere infettata dal BH ed è stato ipotizzato che ne possa rappresentare un serbatoio naturale. In laboratorio si è ottenuta l'infezione con BH di criceti, topi e anche scimmie, con manifestazioni cliniche molto simili a quelle umane. Nel territorio scozzese alcuni scienziati hanno notato la presenza di questi micobatteri in alcuni scoiattoli rossi.
Patogenesi
modificaDopo essere penetrati nel derma, i BH si moltiplicano all'interno delle cellule del sistema monocito-macrofagico: se i macrofagi riescono a distruggere i BH, l'infezione abortisce; se non riescono a contenere l'infezione, la malattia si evolve. I BH attaccano gli istiociti del derma e le cellule di Schwann dei nervi periferici. L'intensità della reazione cellulo-mediata dell'organismo determina la forma in cui la malattia si manifesta. Se essa è sufficiente ad arginare l'infezione, la malattia viene delimitata in una o poche lesioni nelle quali i BH sono rarissimi (forma tubercoloide); all'estremo opposto, se non c'è nessuna risposta immunitaria cellulo-mediata, i BH si disseminano a tutto l'organismo (forma lepromatosa).
Clinica
modificaIncubazione
modificaIl periodo di incubazione dura in media 5 anni, ma varia da pochi mesi fino a 10 anni.
La lebbra presenta un ventaglio molto ampio di manifestazioni cliniche, spesso dai confini sfumati, comprese tra due poli estremi: la forma tubercoloide e la forma lepromatosa. La forma di lebbra che si sviluppa è condizionata dal tipo di risposta immunitaria cellulo-mediata montata dall'ospite. Da un punto di vista pratico terapeutico le forme sono distinte in
- paucibacillari
- multibacillari
Forma indeterminata
modificaÈ la forma più benigna e può evolversi verso uno dei due poli, restare stabile o guarire completamente. Si manifesta con la comparsa di una lesione cutanea maculare, non rilevata, a margini netti, ipocromica e/o eritematosa (rossa su pelle chiara, color del rame su pelle nera) e/o disestesica (comunque la sensibilità è ancora presente) e/o alopecica. La lesione potrebbe rappresentare il sito di entrata del BH. Di solito non si trovano bacilli alcol-acido resistenti (BAAR) in queste lesioni, pertanto è molto difficile da diagnosticare. La lesione cutanea è stabile e non risponde alla terapia locale. Il sospetto clinico viene confermato dal reperto istologico di un infiltrato infiammatorio focale nel derma e nel nervo periferico vicino.
Forme paucibacillari
modificaPresentano un massimo di 5 lesioni cutanee e/o un nervo periferico coinvolto.
Forma tubercoloide
modificaSecondo Ridley viene ulteriormente distinta in tubercoloide polare (TT), tubercoloide secondaria (TTs) e tubercoloide dimorfa (DT), spostandosi verso il polo lepromatoso.
Si manifesta con poche macule o placche (spesso una lesione unica) eritematose, a volte come lesioni papulose raggruppate; le lesioni sono infiltrate, sempre ben delimitate, a distribuzione asimmetrica monolaterale, con superficie anidrosica (secca e ruvida al tatto), alopecica, ipo-anestesica. I follicoli sebacei e le ghiandole sudoripare della porzione di cute colpita vengono distrutti. L'infiltrato cellulare si estende fino all'epidermide coinvolgendo lo strato basale. La reazione cellulare, insorta per contrastare l'infezione e la diffusione dei BH, porta alla formazione dei granulomi lepromatosi, composti dalle cellule giganti tipo Langhans e da cellule epitelioidi, circondate da piccoli linfociti.
L'interessamento nervoso nelle forme tubercoloidi è "neuroclastico": il grande nervo periferico colpito appare edematoso e ispessito, con possibile danno da incarceramento nel perinervio; il danno neurologico è rapido con comparsa di anestesia (nervi sensitivi), amiotrofia e ipostenia (nervi motori), ulcere trofiche del territorio da essi innervato.
Le prime strutture nervose coinvolte sono le piccole terminazioni distali cutanee. I grandi nervi periferici sensitivo-motori, vicini alla lesione cutanea, vengono coinvolti e danneggiati dalla reazione granulomatosa. I nervi più spesso colpiti sono, nell'arto superiore, l'ulnare, il mediano e il radiale, nell'arto inferiore, il fibulare e il tibiale. Dei nervi cranici sono colpiti il trigemino e il faciale. Nonostante tutto ciò, la bacilloscopia è negativa, o, comunque i bacilli riscontrabili sono rari. L'intradermoreazione di Mitsuda è debolmente positiva, segno della presenza, comunque, di una risposta immunitaria cellulo-mediata, responsabile della formazione del granuloma.
Forme multibacillari
modificaPresentano più di 5 lesioni cutanee e/o più di un nervo periferico coinvolto.
Forma dimorfa (di confine)
modificaSecondo Ridley viene ulteriormente distinta in tubercoloide dimorfa (DT), dimorfa (DD) e lepromatosa (virchowiana) dimorfa (DV), spostandosi verso il polo lepromatoso. Si manifesta con macule, papule o placche eritematose roseo-violacee, polimorfe, di grandi dimensioni, uniformemente infiltrate con guarigione centrale, con bordi interni netti ed esterni sfumati (possono essere rilevati, per la presenza delle papule); le lesioni sono poche bilaterali asimmetriche in DT o molte e simmetriche in DV. La compromissione nervosa è meno grave di TT ma più estesa e simmetrica. La bacilloscopia è negativa o positiva con rari BH. Sono forme a rischio per i cosiddetti "stati reattivi lebbrosi".
Forma lepromatosa (virchowiana)
modificaSecondo Ridley viene ulteriormente distinta in lepromatosa dimorfa (DV), lepromatosa subpolare (VVs), lepromatosa polare (VV).
La forma si sviluppa quando la reazione cellulo-mediata è scarsa o nulla, infatti spesso l'intradermoreazione di Mitsuda è negativa. La lebbra lepromatosa è una malattia sistemica, con coinvolgimento di molti organi. La lesione istologica è il "leproma", formato da numerosi istiociti impacchettati contenenti una grande quantità di BH. Non c'è l'infiltrato linfocitario tipico del granuloma lepromatoso che, in questi casi, non si forma.
I BH sono presenti in grandi quantità nelle cellule di Schwann e c'è edema del perinervio senza infiltrato cellulare. La malattia non viene contenuta dal granuloma lepromatoso e si dissemina rapidamente, sia per contiguità sia per via ematica, ad altre zone cutanee, nervi, alle mucose e a tutti gli organi.
I BH prediligono localizzarsi agli occhi, ai testicoli, al midollo osseo, e in misura minore ai muscoli scheletrici, al fegato, ai linfonodi, alla milza. All'inizio compaiono macule ipocromiche a margini sfumati, spesso visualizzabili con luce con incidente diversa da quella dell'ispezione, poi le lesioni diventano infiltrate e possono comparire anche lesioni solide che si estendono a cute e mucose; papule, noduli, placche isolate o confluenti a distribuzione bilaterale simmetrica.
I BH sono abbondanti nelle lesioni cutanee e vengono eliminati in grandi quantità dalle mucose nasali. Le lesioni al volto conferiscono la tipica "facies leonina", con madarosi (alopecia di ciglia e sopracciglia), ispessimento dei padiglioni auricolari; la cartilagine nasale è invasa e distrutta, il setto nasale si ulcera e lo scheletro nasale può collassare e si schiaccia.
Lo scheletro viene attaccato direttamente e vengono interessati in modo particolare oltre alle ossa nasali, le dita di mani e piedi e il processo alveolare dell'osso mascellare. L'occhio viene colpito per via ematica e le lesioni lepromatose colpiscono la congiuntiva; si hanno cheratiti e irido-cicliti.
Il danno ai tubuli seminiferi dei testicoli può causare sterilità. Il danno alle cellule di Leydig del testicolo contribuisce alla frequente comparsa della ginecomastia. Il danno epatico e renale può essere importante. Il danno neurologico colpisce precocemente le terminazioni nervose più distali; all'inizio non c'è anestesia perché l'interessamento dei grandi tronchi nervosi è più lento e tardivo, ma è peggiore che nelle forme tubercoloidi perché molto esteso e simmetrico. La compromissione sensitiva trofica provoca la comparsa di ulcerazioni che si complicano con infezioni, necrosi, deformazioni e amputazioni delle estremità.
Lebbra diffusa primitiva
modificaUna forma diffusa pura della lebbra lepromatosa, detta di Lucio-Alvarado, è caratterizzata dalla completa assenza di risposta cellulo-mediata ed è molto comune in America Latina, soprattutto in Messico. Si ha una infiltrazione eritematosa diffusa uniforme generalizzata della cute (eritrodermia), senza lesioni solide o distinguibili, con madarosi e alopecia generale precoce e rapida. Viene detta "lepra bonita" di Latapì, perché il viso di chi ne è colpito appare d'aspetto "bello" rubicondo, a causa dell'eritrodermia uniforme.
Stati reattivi lebbrosi
modificaLa lebbra è una malattia con manifestazioni flogistiche molto attenuate o pressoché inapparenti. I quadri flogistici eclatanti sono un segnale d'allarme, di una reazione immunologica dell'ospite, che può avere conseguenze gravi se non riconosciuta e trattata prontamente: le reazioni sono di due tipi.
Tipo I
modificaComplicano le forme interpolari da TTs a VVs e sono clinicamente simili tra loro e, quando guariscono, desquamano.
- RR (reversal-"up grading"-reaction, reazione inversa)
È un segno di miglioramento dopo terapia conseguente al risveglio di una risposta immunitaria cellulomediata efficace che sposta la forma clinica della malattia verso il polo tubercoloide. Tutte o alcune lesioni preesistenti diventano eritematose ed edematose (tipo erisipela) e possono comparire nuove lesioni. Si hanno nevriti dolorosissime, con gravi sequele in assenza di trattamento antinfiammatorio, tanto peggiori quanto più grave è la reazione. La nevrite può manifestarsi in modo insidioso, anche senza dolore.
- RD (down grading, degradazione)
È un peggioramento con spostamento del quadro clinico verso il polo lepromatoso. Si verifica nei casi non trattati, resistenti alla terapia o in cui il trattamento è interrotto troppo presto. Le lesioni cutanee peggiorano, aumentano di numero e di simmetria e i bordi diventano più sfumati. Le nevriti sono meno intense ma più diffuse.
Tipo II
modificaInteressano le forme multibacillari (DV, VVs, VV).
- Eritema nodoso lebbroso
Si manifesta durante la terapia, soprattutto mono-terapia (ormai inammissibile), ed è provocata da deposizione di immunocomplessi circolanti (IC) nei tessuti colpiti. In tutto il corpo compaiono noduli eritematosi dolenti, isolati o confluenti, associati a febbre, malessere, mialgia. Quando il quadro clinico migliora compaiono nuove lesioni cutanee. Possono aversi molti attacchi successivi; in tal caso si parla di stato di “male reattivo” (mal de reacção). Si possono avere anche altre manifestazioni di malattia da IC come artralgie, iridocicliti, epididimiti.
- Fenomeno di Lucio
Nelle forme diffuse di Lucio-Alvarado, dopo 2-4 anni, può comparire il cosiddetto "fenomeno di Lucio", che è un eritema necrosante di tipo vasculitico, per interessamento dei piccoli vasi cutanei. All'inizio compaiono macule rosso-violacee indolori o che danno una sensazione di cociore. Le lesioni evolvono in vescicole o bolle di piccole dimensioni, che poi diventano crostose e si ulcerano e lasciano una cicatrice atrofica. Spesso la malattia è complicata da episodi settici anche fatali. In questi casi l'intradermoreazione di Mitsuda è positiva.
Diagnosi
modificaLa diagnosi della lebbra è clinica e istologica. L'OMS definisce un caso di lebbra come quello di un individuo che mostri almeno uno dei seguenti criteri diagnostici:
- Presenza di una o più lesioni cutanee con alterazioni della sensibilità
- L'ispessimento di uno o più nervi periferici con alterazioni della sensibilità
- Il reperto di bacilloscopia positiva per bacillo di Hansen
Non è ancora disponibile un sistema accettabile di diagnosi delle forme di lebbra subcliniche.
Esami bioumorali
modificaGeneralmente non sono utili alla diagnosi eziologica.
Esami microbiologici
modificaIl BH non cresce sui terreni di coltura degli altri micobatteri. Cresce se inoculato nei polpastrelli di topi o, meglio ancora, dell'armadillo.
Indice batteriologico
modificaÈ un sistema di determinazione della carica batterica delle lesioni cutanee. Si esamina con microscopio a immersione in olio di cedro a 100x un campione di scarificato cutaneo dopo colorazione di Ziehl-Neelsen e si contano i BH presenti. Il risultato viene espresso su una scala logaritmica:
- 1+ almeno 1 bacillo per 100 campi (paucibacillare)
- 2+ almeno 1 bacillo per 10 campi (multibacillare)
- 3+ almeno 1 bacillo per campo
- 4+ almeno 10 bacilli per campo
- 5+ almeno 100 bacilli per campo
- 6+ almeno 1000 bacilli per campo
Test dell'istamina
modificaLe forme tuberculoidi provocano la comparsa di macule ipopigmentate. In un individuo sano l'istamina provoca normalmente una reazione eritematosa: nella lebbra tubercoloide la risposta della pelle all'istamina è ritardata, diminuita o assente. Il test è difficile da valutare nei pazienti di pelle nera.
Test della pilocarpina
modificaLa sudorazione dipende dall'integrità delle terminazioni nervose del sistema parasimpatico. Se una lesione ipopigmentata è lebbrosa la pilocarpina provoca una sudorazione minore del normale.
Intradermoreazione di Mitsuda-Hayashi
modificaÈ analoga all'intradermoreazione di Mantoux per la tubercolosi. La reazione indica la presenza di un'immunità di tipo cellulo-mediato nei confronti del BH. È un esame poco affidabile perché ha troppi falsi positivi: si possono avere reazioni positivi in casi di tubercolosi, vaccinazione con bacillo di Calmette e Guérin (BCG) o per precedenti intardermoreazioni di Mitsuda. Impiega la lepromina, formata da una sospensione di BH morti, provenienti da un nodulo lepromatoso di armadillo. Se ne iniettano sotto il derma 0,1 ml.
- Una lettura precoce (di Fernandez) della reazione cutanea, si esegue dopo 48-72 ore.
- Una lettura tardiva (di Mitsuda) si esegue dopo 21-28 giorni.
- La reazione è positiva se si forma una lesione papulare o nodulare eritematosa, del diametro di 5 mm.
- La reazione è debolmente positiva nelle forme di lebbra tubercoloide (TT e DT) e può essere utile per la formulazione di una prognosi.
- La reazione è negativa nelle forme dimorfe e lepromatose della lebbra.
Nelle forme indeterminate la reazione rispecchia la futura evoluzione della lebbra: se è negativa esclude la diagnosi di lebbra o indica che sta evolvendo verso le forme multibacillari, ipoergiche. Una Mitsuda che, da negativa, diventa positiva, indica un miglioramento della risposta immunitaria all'infezione e un'evoluzione verso il polo tubercoloide, con prognosi migliore.
Terapia
modificaPer curare la malattia è stato impiegato in passato l'olio di chaulmoogra (Hydnocarpus wightiana) assunto oralmente o applicato topicamente, con risultati parziali. Nel 1916 Alice Ball scoprì una tecnica per estrarre i principi attivi dell'olio, ottenendo un preparato iniettabile. A seguito della sua morte prematura in quell'anno, i suoi studi – non ancora pubblicati – furono continuati da Arthur L. Dean. Il metodo rappresentò la terapia più usata fino alla scoperta dei farmaci a base di sulfoni, negli anni quaranta del Novecento.
Non è più eticamente accettabile la mono-terapia, quindi va sempre impiegata un'associazione di almeno due farmaci. I pazienti sono seguiti in regime ambulatoriale, tranne che negli stati reattivi che vanno seguiti in regime di ricovero.
Forme paucibacillari
modifica- Dapsone 100 mg/die
- Rifampicina 600 mg 1 volta/mese
per un periodo di 6 mesi
In alternanza ai sulfoni o in caso di resistenza:
- Tiambutosina 1-2 g/die per via orale
Forme multibacillari
modifica- Dapsone 100 mg/die
- Rifampicina 600 mg 1volta/mese
- Clofazimina 50 mg/die con una dose supplementare mensile di 300 mg
per un periodo di almeno 2 anni, a volte per tutta la vita.
Stati reattivi
modifica- Prednisone 40–60 mg/die
- Talidomide 100–300 mg/die (l'uso nelle donne in età fertile è proibito per i suoi effetti collaterali teratogeni).
Prognosi
modificaLe forme tubercoloidi possono guarire, ma i danni neurologici (anestesia e paralisi delle strutture innervate dai rami danneggiati) possono essere permanenti. Le forme dimorfe possono guarire, ma con esiti neurologici molto più invalidanti (deformità estese). Le forme lepromatose guariscono più raramente e di solito peggiorano progressivamente con cecità, scadimento delle condizioni generali fino all'insufficienza renale cronica. La terapia ha migliorato di molto la prognosi di tutte le forme e, se è abbastanza precoce, previene la comparsa delle deformità.
Profilassi
modificaNel mondo esistono molti lebbrosari per il ricovero e la cura dei lebbrosi: secondo i dati dell'ultimo Annuario Statistico della Chiesa ci sono 648 lebbrosari. Questa la ripartizione per continente: in Africa 229, in America 72 (totale), in Asia 322, in Europa 21 e in Oceania 4. Le nazioni che ospitano il maggior numero di lebbrosari sono: in Africa: Tanzania (32), Repubblica Democratica del Congo (27), Madagascar (26), Sudafrica (23); in America del Nord: Stati Uniti (3); in America centrale: Messico (10); in America centrale-Antille: Haiti (3); in America del Sud: Brasile (25), Perù (5), Ecuador (4); in Asia: India (258), Vietnam (14), Indonesia (15); in Oceania: Papua Nuova Guinea (4); in Europa: Germania (17), Francia (1), Belgio (1), Spagna (1). In Italia l'ultimo lebbrosario, la Colonia Hanseniana Opera Pia Miulli di Gioia del Colle (BA), è stato chiuso nel 2011.[13]
Vaccini
modificaIl bacillo di Calmette e Guérin (BCG), impiegato per la vaccinazione anti-tubercolare, si è dimostrato ancora più efficace per la prevenzione della lebbra, soprattutto delle forme multibacillari.
Il primo vaccino contro la lebbra fu scoperto dal medico venezuelano Jacinto Convit, che ricevette nel 1988 la candidatura al Premio nobel per la Medicina, conferito poi a Gertrude Elion e George Hitchings.
Note
modifica- ^ L'attività socio-sanitaria della Onlus Colonia Hanseniana Ente Ecclesiastico Ospedale “Miulli” (PDF), su statoechiese.it. URL consultato il 15 gennaio 2015 (archiviato dall'url originale il 4 marzo 2016).
- ^ lebbra: definizioni, etimologia e citazioni nel Vocabolario Treccani, su treccani.it. URL consultato il 21 gennaio 2020.
- ^ (EN) Marc Monot, Nadine Honoré e Thierry Garnier, On the origin of leprosy, in Science (New York, N.Y.), vol. 308, n. 5724, 13 maggio 2005, pp. 1040–1042, DOI:10.1126/science/1109759. URL consultato il 21 gennaio 2020.
- ^ La lebbra è più antica di quanto pensavamo e potrebbe essere nata in Europa, su magazine.unibo.it.
- ^ (EN) Gwen Robbins, V. Mushrif Tripathy e V. N. Misra, Ancient Skeletal Evidence for Leprosy in India (2000 B.C.), in PLoS ONE, vol. 4, n. 5, 27 maggio 2009, DOI:10.1371/journal.pone.0005669. URL consultato il 21 gennaio 2020.
- ^ a b (EN) Katrina C. D. McLeod e Robin D. S. Yates, Forms of Ch'in Law: An Annotated Translation of The Feng-chen shih, in Harvard Journal of Asiatic Studies, vol. 41, n. 1, 1981, pp. 111–163, DOI:10.2307/2719003. URL consultato il 21 gennaio 2020.
- ^ (EN) Leprosy in the Bible, su Leprosy Mission International. URL consultato il 13 novembre 2022.
- ^ FREDERICK C. LENDRUM, THE NAME "LEPROSY", in ETC: A Review of General Semantics, vol. 12, n. 1, 1954, pp. 37–47. URL consultato il 13 novembre 2022.
- ^ Stefan C. Ujvari, Storia delle epidemie, Odoya, 2012, ISBN 978-88-62-88127-2.
- ^ (EN) Lorentz M. Irgens, [The discovery of the leprosy bacillus], in Tidsskrift for Den Norske Laegeforening: Tidsskrift for Praktisk Medicin, Ny Raekke, vol. 122, n. 7, 10 marzo 2002, pp. 708–709, PMID 11998735. URL consultato il 16 aprile 2018.
- ^ WHO | Leprosy
- ^ Linee-guida per il controllo del morbo di Hansen in Italia
- ^ Cresce l'impegno della Chiesa missionaria per i malati di lebbra: 648 lebbrosari nel mondo, su fides.org, 24 gennaio 2015. URL consultato il 7 febbraio 2022.
Bibliografia
modifica- E. Nunzi e D.L. Leiker, Manuale di Leprologia, Bologna, OCSI, 1990.
- (ES) R.Veronesi e R.Focaccia, Tratado de Infectologia, São Paulo ed. Atheneu, 1996, ISBN 978-85-73-79805-0.
- (EN) G. Cook, Manson's P. Tropical Diseases, 12ª ed., Saunders, 1998.
- (EN) D.M. Scollard et al., The continuing challenges of leprosy, in Clin Microbiol Rev., vol. 19, 2006, pp. 338-81.
- (EN) F. Latapì e A. Chevez-Zamora, The spotted leprosy of Lucio (la lepra manchada de Lucio). An introduction to its clinical and histological study, in International Journal of Leprosy, vol. 16, 1948, pp. 421–429.
Altri progetti
modifica- Wikiquote contiene citazioni sulla lebbra
- Wikimedia Commons contiene immagini o altri file sulla lebbra
Collegamenti esterni
modifica- Lebbra, su Treccani.it – Enciclopedie on line, Istituto dell'Enciclopedia Italiana.
- Gabriele Amalfitano, LEBBRA, in Enciclopedia Italiana, II Appendice, Istituto dell'Enciclopedia Italiana, 1949, p. 707.
- Jader Cappelli e Cesare Sibilla, LEBBRA, in Enciclopedia Italiana, vol. XX, Istituto dell'Enciclopedia Italiana, 1933.
- Pietro Santoianni e Andrea Carlino, Lebbra, in Universo del corpo, Istituto dell'Enciclopedia Italiana, 1998-2000.
- lebbra, in Dizionario di medicina, Istituto dell'Enciclopedia Italiana, 2010.
- lébbra, su Vocabolario Treccani, Istituto dell'Enciclopedia Italiana.
- Gabriella d’Ettorre, lebbra, in Enciclopedia dei ragazzi, Istituto dell'Enciclopedia Italiana, 2004-2006.
- (IT, DE, FR) Lebbra, su hls-dhs-dss.ch, Dizionario storico della Svizzera.
- (EN) June E. Nash e Susannah C.J. Kearns, leprosy, su Enciclopedia Britannica, Encyclopædia Britannica, Inc.
- Leprosy - World Health Organization
- Hansen's Disease (Leprosy) - Centers for Disease Control and Prevention
- Evidence of Leprosy in India 2000 B.C., su dienekes.blogspot.com.
- INFOLEP Leprosy Information Services, su infolep.org.
- - Lebbra - AIFO
- National Hansen's Disease Programs (NHDP) United States Department of Health and Human Services
- Classifications- more clinical pictures at
- International Leprosy Association, su leprosy-ila.org.
- ILA Global Project on the History of Leprosy, su leprosyhistory.org.
- International Journal of Leprosy and Other Mycobacterial Diseases online
- START - Leprosy Charity, su leahpattison.org. URL consultato il 4 novembre 2005 (archiviato dall'url originale il 25 ottobre 2005).
- BBC News story: Slave trade key to leprosy spread
- Campagna Novartis per sconfiggere la Lebbra, su novartis.it. URL consultato il 22 ottobre 2022 (archiviato dall'url originale il 13 aprile 2013).
- Tropical Medicine Central Resource USUHS [1]
- Linee guida per il controllo della lebbra in Italia [2] Archiviato il 27 giugno 2006 in Internet Archive.
- Lebbra su Leadership Medica [3]
- International Federation of Anti-Leprosy Associations, su ilep.org.uk.
| Controllo di autorità | Thesaurus BNCF 14932 · LCCN (EN) sh85076084 · GND (DE) 4035392-8 · BNF (FR) cb11938286h (data) · J9U (EN, HE) 987007563027805171 · NDL (EN, JA) 00569249 |
|---|